
2021年4月15日、多くのニュースサイトで本記事のタイトルである
「週2時間半の運動」で重症化リスクが大幅減と報じられました。
「週2時間半の運動」で・・・重症化リスクが大幅減(2021年4月15日) - YouTube
では、実際のところ元文献ではどのような内容だったのでしょうか。
ニュース記事では語られない元文献の内容を徹底解説していきたいと思います!
文献解説(タイトル~INTROまで)
文献名:Physical inactivity is associated with a higher risk for severe COVID-19 outcomes: a study in 48 440 adult patients
(運動不足はCOVID-19の重篤な転帰のリスクを高めることに関連する:成人患者48,440人を対象とした研究 )
本研究は米国カリフォルニア州フォンタナ、カイザー・パーマネンテ・メディカルセンターのロバート氏らによって2021年に発表されたもので
British Journal of Sports Medicine(BJSM)に掲載されています。
米国疾病予防管理センター(CDC)は、重度のCOVID-19の危険因子として、高齢、性別(男性)、糖尿病、肥満、心血管疾患などの基礎疾患の存在を挙げています。しかし、PAの不足は、重度のCOVID-19に関連する疾患を含む複数の慢性疾患の基礎的な危険因子であることが十分に立証されているにもかかわらず、定期的な身体活動(PA)がCOVID-19の結果に及ぼす影響に関するデータはありません。
米国の身体活動ガイドラインでは、すべての成人が中等度から強度の身体活動(MVPA)を少なくとも150分/週行うことが求められています。定期的なPAが幅広い健康上の利点をもたらすという強力な証拠に基づいて、多くの国で同様のガイドラインが推進されています。定期的な運動は、COVID-19による肺障害の主な原因である全身性炎症のリスクを低減します。さらに、運動は心血管の健康に役立ち、肺活量と筋力を増加させ、メンタルヘルスを改善します。これらのメカニズムにより、定期的な運動が、複数の慢性疾患に対する効果に加えて、COVID-19パンデミックの重症度を軽減する上で重要な役割を果たす可能性があります。
分かりやすく言い直すと、基礎疾患によってコロナの重症化リスクは報告されているが、定期的な運動習慣がコロナの重症化リスクを低減されている明確なデータはこれまでなかったということですね!
文献解説(METHODS)
~方法~
研究デザイン
本研究は、2020年3月のパンデミック・ロックダウンに先立つ2年間にEHRに記録されたPAを対象としたレトロスペクティブな観察研究である。設定
本研究は、南カリフォルニアに住む約470万人の住民に15の医療センターでサービスを提供する統合医療システムであるKaiser Permanente Southern California (KPSC)で実施された。KPSCでは、入院・外来を問わず、またシステム外であっても、すべての検査結果、医療機関の受診、診断を結びつける包括的なEHRを使用している。研究対象者
組み入れ基準は、2020年1月1日から2020年10月21日の間にCOVID-19検査または診断が陽性となった18歳以上のKPSCヘルスプラン会員で構成されました。参加者は、COVID-19診断の少なくとも6カ月前からKPSCに継続して登録していました。評価が定期的なPA習慣を捉えている可能性を高めるために、2018年3月19日から2020年3月19日の間に、運動バイタルサイン(EVS)測定を伴う外来受診を3回以上行うことを求めた。
運動バイタルサイン
EVSは、2009年以降、KPSCシステム内のすべての外来診察で使用されており、他にも説明されています18。簡単に説明すると、訓練を受けた医療アシスタントや看護師が、各外来診察時のインテークで、過去2カ月以上の典型的な運動習慣について、患者に2つの質問をします。平均して、週に何日、中程度から激しい運動(早歩きなど)をしていますか」、「平均して、何分、この程度の運動をしていますか」。日数の選択肢は0~7、分数は0、10、20、30、40、50、60、90、120、150以上と記録されます。回答は各患者のEHRに記録され、1週間あたりのMVPAの分数が算出されます。EVSは、良好な面的・弁別的妥当性を有することが示されています18 19。本研究では、米国の身体活動ガイドライン3に基づいて、PAを3つのカテゴリーに分類しました。すなわち、常にガイドラインを満たしている人(研究期間中のすべての評価でEVS>150分/週)、常に活動していない人(すべての評価でEVS0~10分/週)、何らかの活動をしている人(EVS11~149分/週またはEVSの測定値にばらつきがある人)です。
データ解析
主要アウトカムは、入院、集中治療室(ICU)への入室、COVID-19による死亡とした。PAグループ間の患者の人口統計、使用状況、臨床特性、併存疾患を、カテゴリー変数についてはχ²検定、カウントが5未満のカテゴリー変数については正確検定(期待値が1未満のセルがなく、期待値が5未満のセルが20%未満)、連続変数についてはKruskal-Wallis検定を用いて比較した。共変量には、年齢、性別、人種に加え、CDCが定義したCOVID-19による重症化のリスクを高める基礎疾患が含まれました2。これらの基礎疾患には、がん(原発性および転移性)、慢性腎臓病、慢性閉塞性肺疾患、心血管疾患(心筋梗塞、うっ血性心不全、末梢血管疾患、脳血管疾患を含む)、臓器移植歴、肥満(BMI30~39kg/m2)およびクラス3肥満(BMI40kg/m2以上)、妊娠、現在の喫煙状況、糖尿病などが含まれていました。さらに、高血圧の既往、COVID-19診断前6カ月間の救急外来受診または入院を共変量として含めました。これらの因子とEVSカテゴリーとの関連について、ロジスティック回帰を行い、各アウトカムごとにモデルを分けてOR(および95%CI)を推定した。データはSAS(V.9.4 for Windows; SAS Institute)を用いて解析した。患者および一般市民の参加
本研究の設計および実施において、患者および一般市民は関与していない。

・研究に用いられたデータ元は南カリフォルニアに住む約470万人の住民への医療サービスシステムであるKPSCで実施された信頼できるものであった。(設定)
・本研究ではデータ抽出に伴い3つのカテゴリーに分けているが、元のデータベースでは細かく問診されているものである。(運動バイタルサイン)
文献解説(研究結果~抽出された被験者の傾向と解説~)
調査期間中にCOVID-19の診断を受けた、またはPCR検査で陽性となった患者103 337人を特定した。このうち、84 377人は18歳以上で、COVID-19と診断される前の6か月間にKPSCの医療保険に継続して加入していた。このうち、2020年3月18日のカリフォルニア州パンデミックロックダウン前の2年間に、3回以上のEVS測定を行った患者48440人が、本研究の分析コホートを構成していました(前章の図参照)。今回のコホートでは、大多数の患者(61.2%)が、その2年間で5回以上のEVS測定を行っていた
人口統計
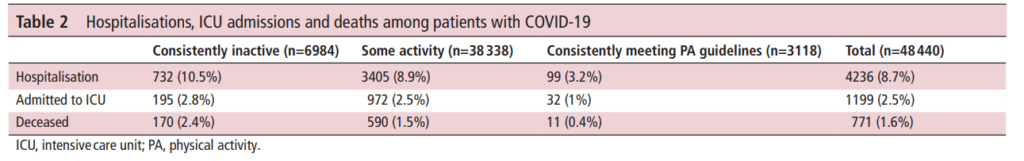
平均年齢は47.5歳(SD 17.0)、中央値は47歳(IQ 33.0、60.0)で、女性が61.9%を占めていた(表1)。PAガイドラインを常に満たしているのは6.4%、常に活動していないのは14.4%で、残りは「何らかの活動」に分類された。PAガイドラインを常に満たしているのは白人患者が最も多く(9.4%)、次いでアジア人患者(7.3%)、ヒスパニック系患者(5.5%)、アフリカ系アメリカ人患者(4.6%)であった。BMIの平均値は31.2(SD 7.07)でした。51.4%の患者が合併症を持たず、17.4%が1つのみ、31.3%が2つ以上の合併症を持っていました。PAガイドラインを常に満たしている人の割合は、慢性疾患(肥満を含む)を持つ人と喫煙者で低かった。COVID-19の全患者のうち、8.6%が入院し、2.4%がICUに入室し、1.6%が死亡した(表2)。PAガイドラインを常に満たしている人は、常に活動していない人や何らかの活動をしている人に比べて、COVID-19に関連して入院、ICUへの入室、死亡する可能性が低かった。また、常に活動していない人に比べ、何らかの活動をしている人にも同様の傾向が見られました。
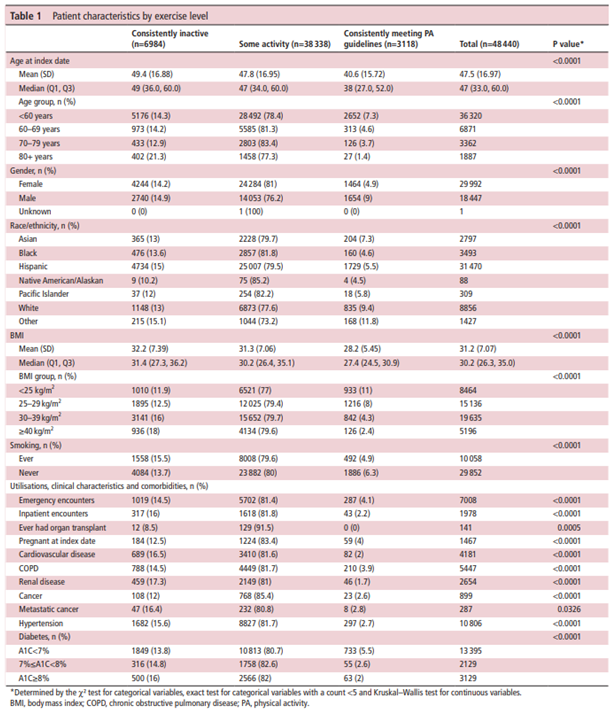
・今回抽出されたデータ(コロナ感染前に3回以上のEVS測定データのある患者)において、60歳未満と以上でほぼ50%:50%ととバランスの整った背景となった。
・平均、中央値ともに約47歳と偏っていないものとなっている。
・抽出された男女比は約4:6であった。
・BMIの平均が31.2と日本に比べて高い傾向にある。(日本人の平均は男性23.8 女性22.6 H28年国民健康栄養調査より)
文献解説(分析)
アウトカムと調整分析
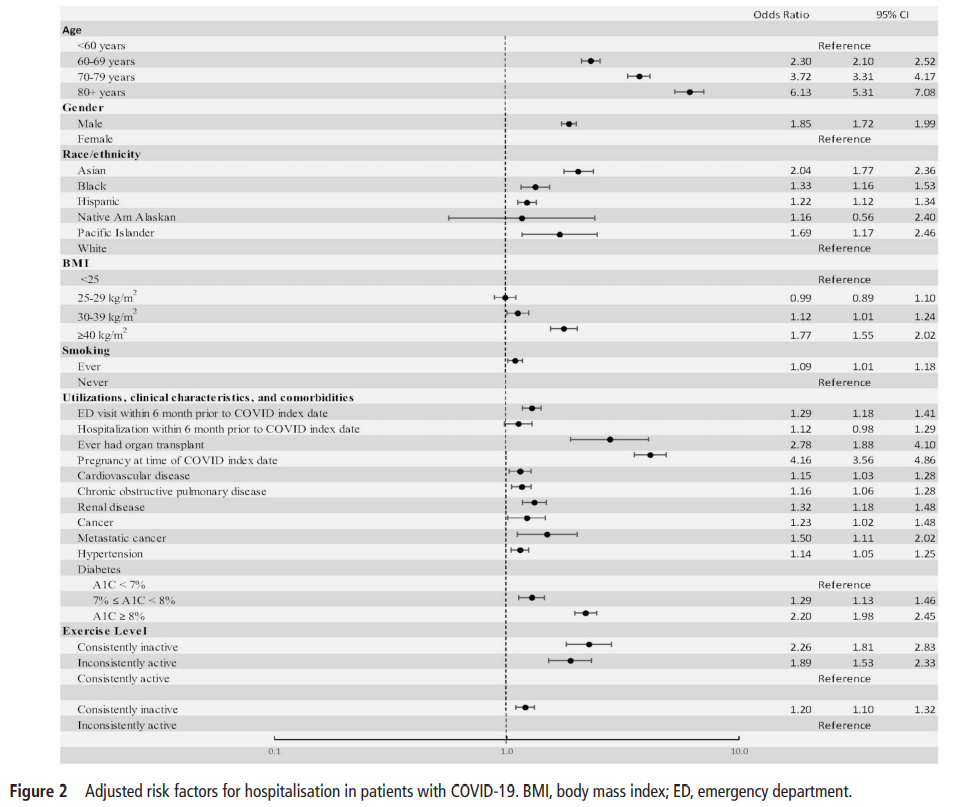
人口統計および重度COVID-19の他の危険因子をコントロールすると、一貫して運動不足であることは、常にPAガイドラインを満たしているか、何らかの活動をしているかに比べて、3つのアウトカムのオッズが有意に高くなりました(図2~4)。常に運動不足な人は、常にPAガイドラインを満たしている人に比べて、入院のオッズが2.26倍(95%CI 1.18~2.83)になった(図2)。何らかの活動をしている人は、常にPAガイドラインを満たしている人に比べて、入院のオッズが1.89倍(95%CI 1.53~2.33)になりました。また、常に運動不足な人は、ある程度の活動をしている人に比べて、入院する確率が高くなりました(OR 1.20、95%CI 1.10~1.32)。COVID-19では、年齢、妊娠、臓器移植歴以外では、常に運動不足なことが入院のオッズを最も高くしていました。図3は、ICU入室の調整済みオッズを示したものである。常に運動不足な患者は、常にPAガイドラインを満たしている患者に比べて、ICU入室のオッズが1.73倍(95%CI 1.18~2.55)となった。何らかの活動をしている患者は、PAガイドラインを常に満たしている患者に比べて、ICU入室のオッズが1.58倍(95%CI 1.10~2.27)となった。また、常に運動不足な患者は、何らかの活動をしている患者に比べて、ICUへの入室のオッズが高いようであったが(OR 1.10、95%CI 0.93~1.29)、これは統計的には有意ではなかった。
COVID-19による死亡の調整済みオッズを図4に示します。常に運動不足な患者の死亡オッズは、常にPAガイドラインを満たしている患者に比べて2.49倍(95%CI 1.33~4.67)であった。何らかの活動を行っている患者は、常にPAガイドラインを満たしている患者に比べて、死亡のオッズが1.88倍(95%CI 1.02~3.47)になった。また、常に運動不足な患者は、一部の活動しかしていない患者に比べて、死亡のリスクが高かった(OR 1.32;95%CI 1.09~1.60)。常に運動不足な患者の死亡オッズは頑健で、ほとんどの場合、他のCOVID-19危険因子のオッズよりも高かった。
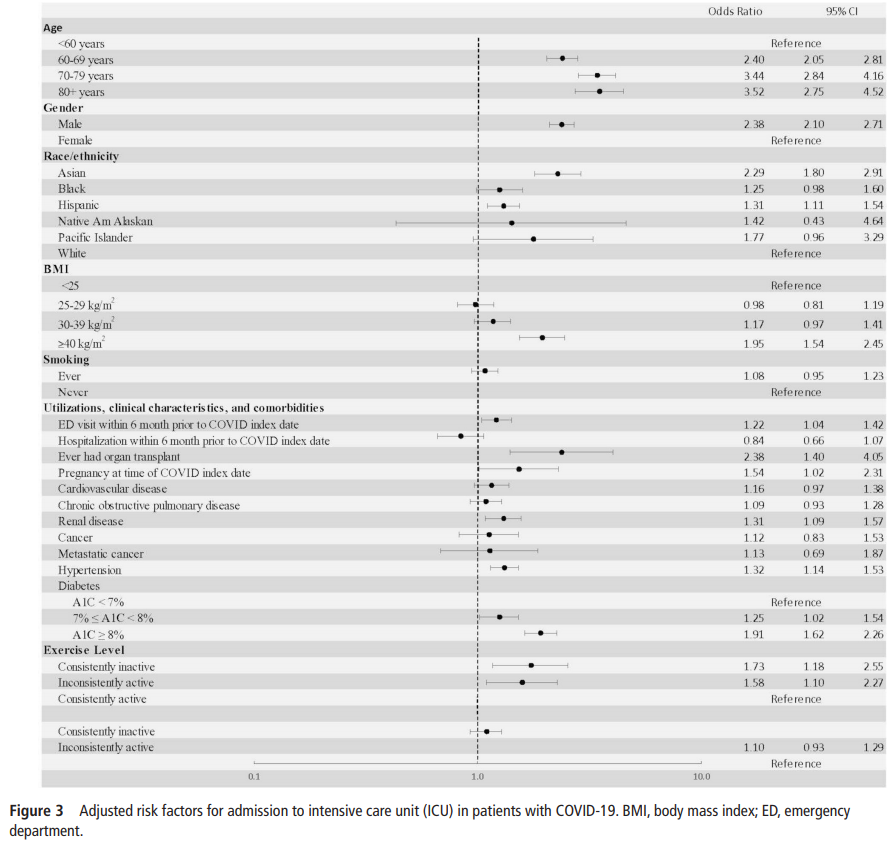
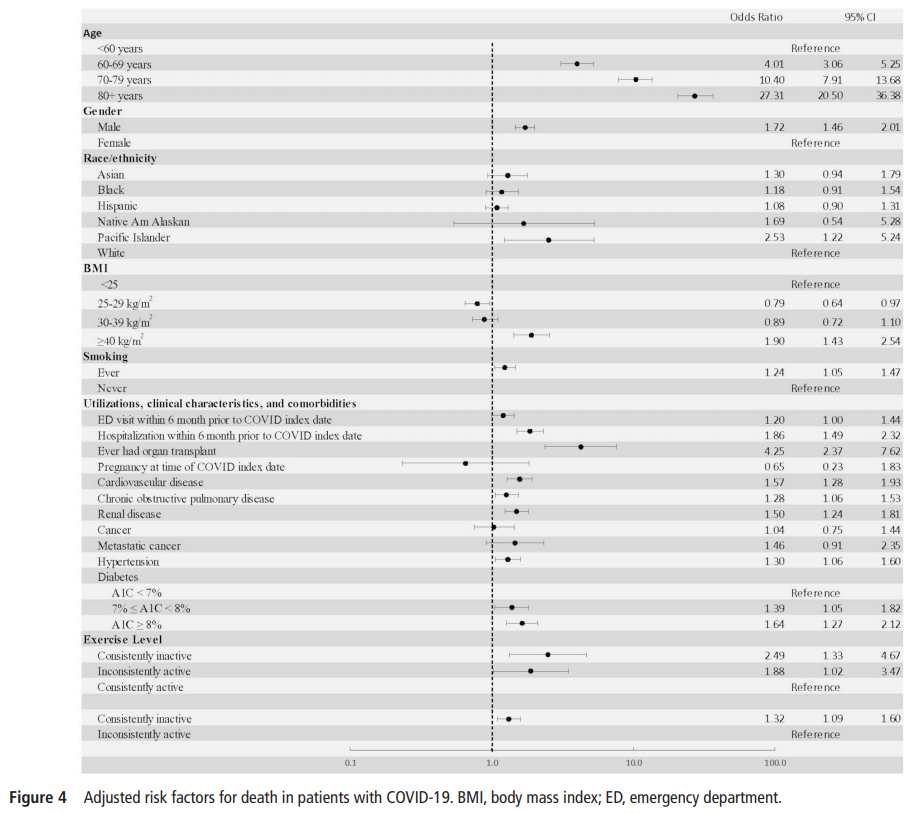
・死亡リスクも同様に運動量に依存する。
・ICU(重症化)リスクはPAガイドラインを満たすことで優位に低下する。
PAガイドラインについて(補足)
PA目標
米国の身体活動ガイドラインでは、健康効果を最大限に高めるために、150分/週のMVPA(早歩き程度)を目標としています3。この量は小さな単位で達成できるため、ほぼすべての人がガイドラインの達成に手が届きます。また、他の研究によると、アメリカ人の余暇時間は1日平均4~6時間以上で、その大半が座りがちな活動、特に電子メディアに費やされていることが分かっています。今回の調査結果は、個人がより身体を動かすこと、また地域社会が日常的なPAをより助長するような環境を設計すること、特にCOVID-19が流行している中では重要な意味を持ちます。
参考文献
Sallis R, et al. Br J Sports Med 2021;0:1–8. doi:10.1136/bjsports-2021-104080
BMJ
British Journal of Sports Medicine | The globally leading SEM journal (bmj.com)












